O medo de perder o plano de saúde dos pais, idosos e em tratamento médico, há quatro meses desespera a fonoaudióloga Chang Liang Hui, 53. "Meus pais precisam do convênio para sobreviver. Para eles é questão de vida ou morte", diz ela.
Debilitado pelo tratamento de um câncer e após sofrer três AVCs (acidente vascular cerebral), o pai de 80 anos está internado em um hospital de retaguarda, recebendo cuidados paliativos. Já a mãe dela, aos 76 anos, enfrenta problemas renais e faz hemodiálise três vezes por semana.
Mesmo pagando R$ 15 mil mensais, a família foi surpreendida, em setembro passado, por um comunicado da operadora exigindo a comprovação de vínculo com a entidade de classe responsável pelo contrato, sob risco de cancelamento.
O plano do casal é do tipo coletivo por adesão, que hoje corresponde a 12% do mercado da saúde suplementar brasileira. Essa modalidade exige que o consumidor tenha alguma associação com entidade de classe ou representativa de sua categoria profissional.
Na época em que o plano foi contratado, cerca de 20 anos atrás, os pais de Chang tinham um comércio. Ela afirma que a comprovação de vínculo nunca foi solicitada antes, mesmo após fechamento da loja, em 2009.
"Tive que reabrir a empresa da minha mãe e agora o vínculo está em análise. Recebendo uma negativa, na hora eu vou entrar na Justiça pedindo uma liminar para manter a cobertura", afirma Chang, moradora de Cotia, na Grande São Paulo.
Segundo o advogado especializado em direito à saúde Rafael Robba, o caso de Chang está longe de ser isolado. Desde o início do ano, o escritório Vilhena Silva, em que ele atua, já foi acionado por mais de 50 pessoas com esse problema.
"Temos percebido que essas solicitações [de comprovação de vínculo] estão sendo direcionadas especialmente para pacientes idosos ou em tratamento de doenças graves e crônicas", afirma o advogado.
A ANS (Agência Nacional de Saúde Suplementar), órgão do governo que regula o setor, diz que a exclusão de beneficiários pelas operadoras é permitida quando há perda de vínculo com a entidade responsável pelo contrato, desde que a rescisão seja comunicada com prazo de 60 dias.
Segundo Robba, porém, a prática pode ser reconhecida como abusiva pelo Judiciário. "Além de colocar o consumidor em extrema vulnerabilidade, é uma prática que atenta contra o objeto contrato, que é resguardar o beneficiário quando ele precisa de atendimento", diz o advogado, que já obteve liminares garantindo a permanência de pacientes em tratamento no convênio.
De acordo com estatísticas da ANS, as reclamações de beneficiários por cancelamento ou suspensão de planos coletivos por adesão tiveram crescimento expressivo a partir de outubro passado.
No trimestre final de 2023, a agência registrou 1.317 queixas do tipo. O montante representa alta de 54% em comparação com as reclamações contabilizadas no mesmo período do ano anterior (856).
Um problema comum, segundo o advogado Rodrigo Araújo, é que muitas pessoas contratam planos dessa modalidade sem possuir efetivamente um vínculo com entidade de classe e posteriormente são excluídas pelas operadoras. Isto, segundo ele, não se trata necessariamente de fraude.
"Muitas pessoas quando procuram o corretor de seguros, que é na verdade um preposto da operadora de saúde, acabam orientadas a se filiarem a determinadas associações que na verdade só foram constituídas para viabilizar essa contratação. Muitas vezes o consumidor nem sabe que isso pode gerar uma fraude no futuro", diz o advogado.
Em caso de cancelamento unilateral, o consumidor pode exigir a manutenção do contrato, segundo Araújo. "Tanto porque ele não tinha ciência de que estava fraudando a contratação, como também quando estiver em tratamento médico. O Poder Judiciário hoje tem entendimento amplamente majoritário no sentido de que é devida a manutenção desse contrato no mínimo até a alta médica", acrescenta.
Procurada, a Qualicorp, administradora de benefícios responsável pelo contrato de Chang, disse em nota que "tem no seu escopo de atuação verificar a regularidade da contratação e manutenção de planos de saúde coletivos por adesão de seus clientes, tendo em vista a exigência legal de comprovação de vínculo com entidades de classe em tal modalidade de plano de saúde".

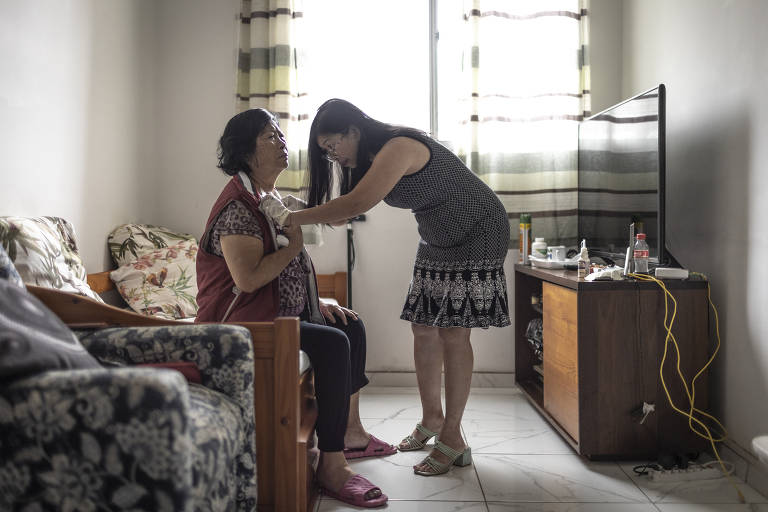




Comentários
Os comentários não representam a opinião do jornal; a responsabilidade é do autor da mensagem.